正しくリスクを知り、自ら決意:ウェビナー「筋強直性ジストロフィー 着床前診断の今」レポート
夫婦のどちらかが患者。だから、まず事実を知る
2023年11月19日、ウェビナー「筋強直性ジストロフィー 着床前診断の今」を開催し、患者と家族、医療従事者など100名が聴講しました。
冒頭、当会の妹尾みどり事務局長から本ウェビナーの趣旨を説明しました。
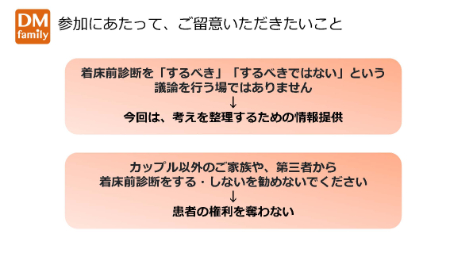
「筋強直性ジストロフィーを持つ患者と配偶者が子どもを考えるときに、着床前診断を決意するかどうかは患者自身とその配偶者の権利です。しかしその前に、筋強直性ジストロフィーという病気についてと、新しい着床前診断の制度はどう変わったかを客観的に知るべきと考え、この会を開催しました。本ウェビナーは『着床前診断をするべき・するべきではない』を議論する場ではありません。」
また、患者の自己決定権を大切にする患者会として「ご夫婦以外の、ご家族や第三者から着床前診断をする・しないを押しつけないでください」と注意喚起を行いました。
今回は、「筋強直性ジストロフィー:知っておくべき重要点」を大阪大学大学院 医学系研究科 高橋正紀先生から、「新しくなった着床前遺伝学的検査の流れ」を国立成育医療研究センター周産期・母性診療センター 産科 佐々木愛子先生からお話しいただきました。
筋肉だけの病気ではない。性腺機能異常を持つことがある

筋強直性ジストロフィーは、筋肉だけの病気ではありません。歩けていても、さまざまな臓器に病気が現れることがあり、性腺機能異常もそのひとつです。

男性患者では精巣機能、女性患者では卵巣機能の不全があり、女性の子宮機能障害があると周産期の合併症も伴います。子宮筋腫や卵巣嚢腫もよくある合併症です。子宮がんなども起きやすいとされています。
病気を持つことを知らないでいるリスク:麻酔には注意が必要

筋強直性ジストロフィー患者は、歩けていても手術や麻酔・鎮静には十分な注意が必要です。「病気があることを知らない」だけでなく、「知っていても伝えない」と思わぬトラブルになりやすく、自分の病気について知り、周囲に伝えておくことが大事です。
遺伝を正しく伝えることは、家族を救う
筋強直性ジストロフィー患者は、上記のようなリスクがあるため、遺伝性疾患であることをご家族に伝えておく必要があります。
筋強直性ジストロフィーは50パーセントの確率で子の世代に伝わります。
親よりも子や孫の世代の方が重症になりやすく、先天型筋強直性ジストロフィーを持つ子どもが生まれることもあります。
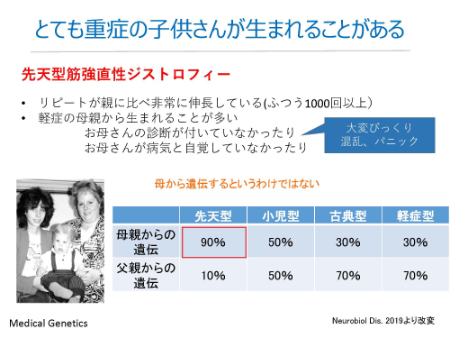
写真を見るとわかるように、おばあちゃんは症状らしい状態が見られませんが、お母さんは頬が痩せているなど、この病気の患者らしい風貌をしています。そして子どもは先天型筋強直性ジストロフィーです。
おばあちゃんは、ごく軽症なため、遺伝する「筋強直性ジストロフィー」を持っていると知らなかったのではないでしょうか。また、お母さんも重症な子どもを見て「わたしは同じ病気ではない」と思うこともあるでしょう。
わたしたちにとって、「遺伝」はたとえば、親と似ることなどです。
しかし、筋強直性ジストロフィーは「親よりも子ども・孫の世代で重症になる(表現促進現象)」ことが知られています。
知りたくない事実を正確に知るには、遺伝カウンセリング

親やきょうだいに患者がいない、という患者も多いです。自身が親から遺伝しているとは考えにくいでしょう。
この病気の診断を受けた後で、血縁者に情報を伝えない・伝えたくないという患者もいます。しかし、患者の血縁者にも遺伝している可能性があるのです。
親に自分の病気が遺伝であることを正しく伝え、きょうだいにも伝えることは、「この病気であることを知らないでいる」リスクを減らせるため、家族にとって非常に重要です。
重い事実を受け入れられないときには、親やきょうだいなど血縁者と一緒に遺伝カウンセリングを受けましょう。遺伝子検査の直後であれば保険でできることがあります。
そして遺伝について、正しく理解し、情報共有をすることが、ひいては家族と自分を守ります。

妊娠・出産はハイリスク。妊娠しにくいことも
とくに筋強直性ジストロフィーの女性患者にとっては、以下のような検討事項があります。
妊娠しにくいかもしれない
性腺機能異常があると、月経不順や不妊症が起きます。国内調査では、成人患者の25パーセントに不妊治療歴があります。
妊娠・分娩が与える影響:呼吸機能障害
呼吸機能障害として、妊娠した子宮による横隔膜の挙上や、腹腔内圧上昇による誤嚥性肺炎のリスクが上がります。また全身麻酔や鎮静にともなうリスクもあります。
妊娠・分娩が与える影響:心伝導障害
心伝導障害と心房性不整脈が起き得ます。
筋強直性ジストロフィー特有の周産期合併症
羊水過多、前置胎盤、早産、帝王切開、胎位異常などさまざまな合併症のリスクがあります。
妊娠分娩管理:早産、出血、帝王切開のリスク
緊急帝王切開などにも対応できる体制が必要です。
長期にわたる子どもの養育は重労働
出産してからは長い育児生活が待っています。授乳や抱っこなど重労働がいっぱいあり、患者としての自分の体調や家庭・家族環境、支援体制、経済状況を含めて検討してください。
子どもへの遺伝については遺伝カウンセリングに相談
妊娠したら検査をする出生前検査、妊娠前に検査をする着床前検査があります。いすれの方法も、実施前に審査が必要です。
筋強直性ジストロフィーの着床前検査はできる。しかし。
先天型筋強直性ジストロフィーの子どもが生まれる可能性が高い女性は、これまでも着床前・出生前検査が認められてきました。
しかしながら、佐々木先生からお話しがあるように、実際にはそんなに簡単ではないことがわかっています。
新しくなった着床前遺伝学的検査の流れ、そしてこれから

着床前遺伝学的検査(PGT-M)とは
「着床前検査」と呼ばれる検査は、正式には「着床前遺伝学的検査(以下PGT-M)」と呼びます。PGT-M(Preimplatiton Genetic Testing for Monogenic)は、いずれかまたは両者*が重篤な遺伝性疾患の保因者であることが確定しており、重篤な遺伝性疾患をもつ子どもが生まれる可能性があるカップルが対象で、受精後に特定の単⼀遺伝⼦の異常(筋強直性ジストロフィーの場合は原因遺伝子)のある・なしを調べる検査です。
*筋強直性ジストロフィーの患者同士が夫婦という例はごくまれです。ここでいう「両者」は一般的には常染色体潜性遺伝形式の場合です。
体外受精が必要で、女性の膣から針を刺して採卵し、顕微授精を行います。
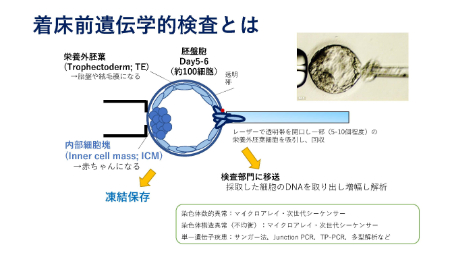
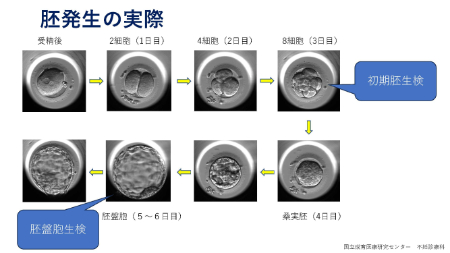
受精後に胚が発生し、現在では5~6日目に胚盤胞生検を行い、病気の原因となる遺伝子がないことを確認し、女性の胎内に着床させ、妊娠となります。
PGT-Mは、なぜ厳しいのか?
妊娠後、出生前診断を行って遺伝をしている子どもの中絶を選択する夫婦がいる中、「生きている命(胎児)を中絶しなくてすむので、着床前遺伝学的の方がより良いのでは?」という議論があります。
確かに、「妊娠後に各カップル(家族)が自身の心身の状況をふまえた判断で児の命(個体)について妊娠継続を選択する」、すなわち各カップルが中絶をすることは許容されます。
しかし、日本産科婦人科学会が「(罹患している胚を)生まれてこない方が良い命」であるとして適応を認定するのはどうか?
日本産科婦人科学会が「この病気の遺伝子を持つ子どもは生まれるべきではない」と烙印を押すことにならないか?
こうした差別は当事者の夫婦だけでなく、遺伝性疾患を持つ人々全員に否定的な影響をもたらすと考え、日本産科婦人科学会では慎重に認定をしてきました。
「重篤性」の定義は、実際にはなかった
PGT-Mを申請する際に、「重篤性」が問題となっています。この解釈の元となったのは、2004年度に、日本産科婦人科学会の倫理委員会で、ある患者団体と意見交換をしたことによると言われています。
実は、「どのような疾患を重篤な遺伝性疾患とするか」という定義は、今まで着床前診断の見解にも見解の細則にも明文化されていません。
2003年に日本産科婦人科学会の着床前小委員会が設立され、その審議の過程で「重篤性の基準は時代とともに変化する可能性があるが、現時点では“成人に達する以前に日常生活を強く損なう症状が発現したり生存が危ぶまれる疾患”という基準が妥当だと思われる。」 との共通見解が得られ,2022 年まで準用されてきました。
もはや、臨床研究ではない。最終決定は実施施設の倫理委員会
子どもを望む患者がPGT-Mを考えるとき、医師から「臨床研究だから難しい」という説明をよく聞きます。
しかし、2018年に臨床研究法が施行され、この時点でPGT-Mは臨床研究ではなくなりました。
日本産科婦人科学会は適応あり/なしを判定しますが、最終決定は実施施設の倫理委員会です。

一律に不承認だった患者も、個々の状況によって審議する体制へ
これまで、筋強直性ジストロフィーのPGT-Mを日本産科婦人科学会が判定する場合、「女性患者は遺伝子の繰り返し(リピート)が300リピート以上あれば承認」、「男性患者の場合は先天型筋強直性ジストロフィーの子どもがほぼ生まれないため非承認」とされていること、「いったん先天型筋強直性ジストロフィーの子どもを出産した女性患者であれば300リピート以下であっても承認する」とされていたようです。
しかし、実際には300リピート以下の女性患者からも、男性患者からも、重篤な先天型筋強直性ジストロフィーの子どもが生まれていることがわかっています。
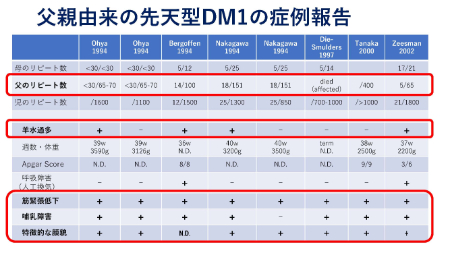
日本における実際の人数などはデータがそろわないとわかりません。そこで、申請したカップルにPGT-Mに関するデータベース(後述コラム参照)への協力を依頼する一方、新制度はより多角的に、さまざまな専門家や一般市民がそれぞれ意見を出し、審議を尽くすことになりました。
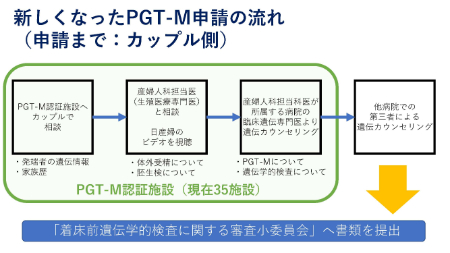
申請までの流れ
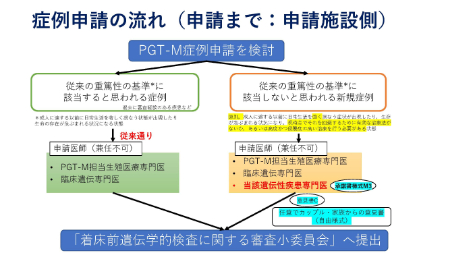
患者と配偶者が「PGT-M認証施設」に相談する
↓
産婦人科担当医(生殖医療専門医)と相談し、日本産科婦人科学会が公開しているビデオを視聴する
↓
産婦人科担当科医が所属する病院の臨床遺伝専門医より遺伝カウンセリングを受ける
↓
他病院で第三者による遺伝カウンセリングを受ける
↓
産婦人科担当医が「着床前遺伝学的検査に関する審査小委員会」へ書類を提出
多くの専門家が参加する新制度
従来認められてこなかった患者については、以下のような新制度となりました。
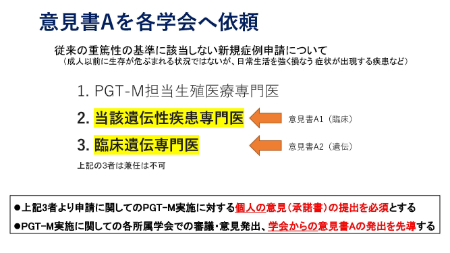
着床前遺伝学的検査は実施に際して、“体外受精”が必須であるため、PGT-M実施認証施設で「生殖医療専門医」の資格を持つ産婦人科担当医、また、遺伝医療としての側面も強いため同施設に所属する「臨床遺伝専門医」の両者が申請者となります。この申請者2名(兼任不可)は「着床前遺伝学的検査に関する審査小委員会」に書類を提出する前に、各自PGT-Mの自施設での実施を承諾する旨の意見を記載した書類(承諾書)を準備する必要があります。
それに加えて、「当該遺伝性疾患専門医(筋強直性ジストロフィーの場合は脳神経内科の専門医)」にも承諾書を依頼します。(これまで日本産科婦人科学会が承認してきた「従来の重篤性の基準に合致している症例」の場合は、この3人目の承諾書は不要です)
上記の書類を担当医(申請責任者)がそろえた上で、「着床前遺伝学的検査に関する審査小委員会」に申請を提出します。
従来認められてこなかった患者についての申請は、医師の個人的見解だけに偏らないよう、審査小委員会から申請者となった医師(専門医)が所属する学会に「意見書A」を依頼します。
意見書Aも併せて審議を行い、審査小委員会において全員一致で承認であればPGT-M実施、全員一致で非承認であった場合は不承認と結果が戻ります。
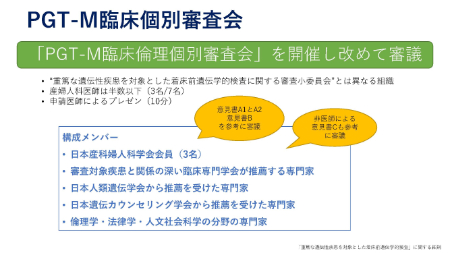
全員一致しなかった場合、審査小委員会は「意見書B」によって「PGT-M 臨床個別審査会」に審議を付託します。
臨床個別委員会のメンバーは幅広い専門家が集まり、あらためて審議を行います。
申請担当医からの詳細なプレゼンテーションが必要です。
医師以外の一般市民による「意見書C」も参考にされます。
申請担当医(多くは産婦人科医)をはじめ、審査小委員会にかかわるすべての人は、当然ながら日常業務を行っており、多忙な中で、全員が協力して困難な判断をしています。こうした多くの関係者が集うことによって、偏りのない判断が可能になると考えられます。
受精卵を移植すれば、妊娠が成立するわけではない。
採卵周期あたりの妊娠率は20パーセント
最後に、佐々木先生からPGT-Mを申請する前に、患者と家族に知ってほしいことが説明されました。
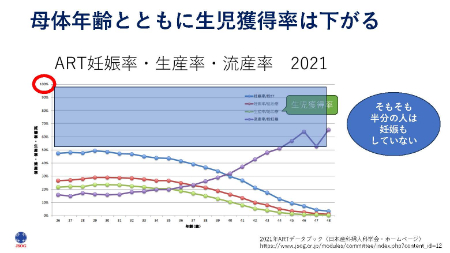
まず、母胎年齢とともに生児獲得率は下がる、という事実です。
体外受精をして移植すれば、必ずしも生きて元気な子どもが生まれるわけではありません。
そもそも、半分の人が妊娠すらしていない状況です。
筋強直性ジストロフィー女性の妊娠率は、リピート数との関連がなく、採卵周期あたりの妊娠率は20パーセントとされています。
実際に78組のPGT-M実施の結果を見ると、以下の通りです。
- 採卵しても女性では25%、男性では30%が胚移植できなかった
- 罹患していない胚を移植できたうち、生児獲得率は23%~36%

上記の通り、「PGT-Mは1回で大丈夫」という根拠はありません。1回ごとに大きな費用がかかるため、数回に及んだ場合に「いくらかかるのか」を考えておきましょう。
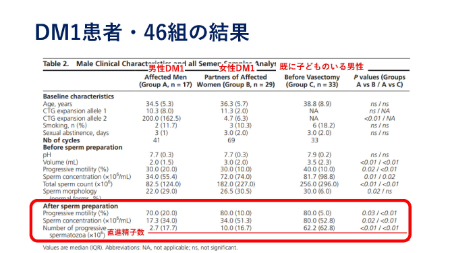
男性・女性ともに不妊症
高橋先生も言及していましたが、男性と女性いずれも不妊症があります。
下図は筋強直性ジストロフィー患者・46組の結果です。
妊娠する前に相談を
日本神経学会「筋強直性筋ジストロフィー診療ガイドライン2020」には、親となる患者の症状が妊娠する場合、妊娠中・妊娠後に注意する点が記載されています。
妊娠する前からの遺伝カウンセリングや、多型解析*などの準備が必要です。詳しくは「筋強直性筋ジストロフィー診療ガイドライン2020」を参照してください。
*多型解析:遺伝子に病気の原因があることを調べる方法。疾患の原因となる遺伝子の変化を見つける「直接法」と、2本ある遺伝子のうち、親から胚(子)に伝わったのかを調べる「間接法」があります。いずれも事前の準備(事前セットアップ)が欠かせません。

ここまでの資料
【妊娠・分娩管理】
- 総合周産期母子医療センター 112 施設
- 地域周産期母子医療センター 296 施設
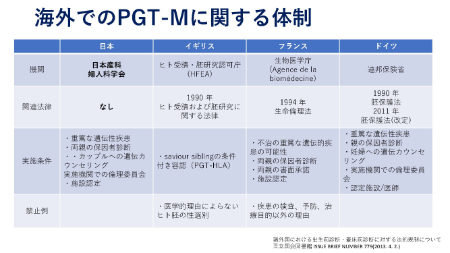
日本には、PGT-Mに関する法律がない
海外にはPGT-Mに関する法律があり、実施条件が法律で決まっている国もあります。
一方、日本にはPGT-Mに関する法律はありません。仮に海外でPGT-Mを実施しても、今のところ違法ではないことになります。
しかし、海外で日本人がPGT-Mを行う場合のリスクとしては、たとえば下記のようなことが考えられます。
- 費用が高い:国内では1回のPGT-Mあたり約100万円*に対し、他国では数倍の価格
- 言語の違い:通訳を付けても、重要な事項について適切な説明がされるかどうか不明
- 妊娠後の責任がない:分娩施設への事前相談がない
- 検査精度が不明
*自由診療のため、国内の費用は施設によって異なります。
決して検査強要ではない!同調圧力は徹底的に排除!
佐々木先生は、PGT-Mができるからと言って当事者に検査を強要することについて、強い反対意見を述べています。
日本では本人の意向に反して強要されるリスクを避けるため、産婦人科医だけでなく他科の多数の医師や遺伝カウンセラー、一般の人々が協力する新体制を運用し始めています。
- 認定された専門施設で対応
- 中立的、PGT-Mを示唆するような遺伝カウンセリングを避けるため、第三者遺伝カウンセリングを行う
- 周りの人々や一般社会への啓発活動
- 医学教育、学校教育における遺伝学の充実
- 障害者支援の充実
上記のすべてに、日本産科婦人科学会だけで対応することは困難であり、社会全体での取り組みが必要です。
適切な運用のための公的プラットフォームの設置へ
2023年8月、日本学術会議は次のような提言を公表しました。
「倫理的課題を有する着床前遺伝学的検査(PGT)の適切な運用のための公的プラットフォームの設置 ― 遺伝性疾患を対象とした着床前遺伝学的検査(PGT-M)への対応を中心に ―」
日本産科婦人科学会は、提言の内容を下記のように抜粋しています。
「PGT-Mにはメリットだけでなく、多くのデメリットがあり、無制限の技術の適用は好ましくないと考えられることから、何らかの規制をすべきである。
PGT-Mの規制を、日本産科婦人科学会という一学会に委ねるべきでない。
生殖補助医療法ならびにゲノム医療法においては、当該領域における国の責務を明確に規定しているが、PGT-Mの規制においても、基本的な法律を整備したうえで、公的なサポートを受けアカデミアと社会が共同して設立するプラットフォームを設置すべきである。
そのために、PGT-Mを含む生殖医療と生命倫理の検討を所管する公の機関の設置が必要であり、そこで「生まれてくる子どものための医療に関わる」生命倫理のあり方について審議・合意し、規範化を行う形が望ましい」。
患者と家族も、リスクを正しく認識し、その上であらためて「子どもを持つ・持たない」、「着床前診断をする・しない」を自分の権利として考えるべき時代が来ています。